化学療法(抗がん剤治療)
抗がん剤の作用とは
ホルモン剤が、エストロゲンという、いわばがんの増殖に必要な栄養源を断ち切って再発や転移を防ぐのに対し、抗がん剤はその毒性でがん細胞を殺傷する薬です。
抗がん剤は、がん細胞の遺伝子や細胞増殖機能などを障害して、死に至らしめます。手術や放射線治療などの局所治療を行うと、残ったがん細胞に増殖の刺激をあたえる可能性が考えられています。この刺激によって、全身に散ったがんの芽、つまり微小転移したがん細胞が活性化し、増殖すると考えられているのです。
しかし、細胞が分裂・増殖するためには、さまざまなシステムが機能し、外からもいろいろな材料を補充する必要があります。細胞としては不安定なこの時期に、毒性を持った抗がん剤を投与して、がんの芽をつぶしてしまおうというのが、抗がん剤による術後補助療法の考え方です。
一方で、抗がん剤の毒性は正常細胞にも同じように作用します。そのために、抗がん剤によるさまざまな副作用が起こります。特に、がんと同じように分裂スピードの早い毛髪をつくる細胞や骨髄細胞、粘膜細胞、生殖細胞などはダメージを受けやすいことがわかっています。脱毛や吐き気、嘔吐、下痢、白血球数の減少など、抗がん剤に多い副作用はこうして起こるのです。
それでも、正常細胞はがん細胞より毒性に対する抵抗力があり、回復力も強いので、治療では正常細胞が耐えられる範囲内で、がん細胞が死ぬ量の抗がん剤が投与されます。
抗がん剤は組み合わせて使う
抗がん剤を使う場合に重要なのが、その組み合わせです。
抗がん剤には毒性があるので、一種類の抗がん剤を多量に使うと、特定の副作用だけが強く出てしまう危険があります。そこで、効果のある抗がん剤を数種類(ふつうは2~3種類)組み合わせて使うのが、多剤併用療法の考え方です。薬を組み合わせることで副作用の危険を減らし、複合的な効果が高まると考えられています。
どの抗がん剤の組み合わせや使用法が一番効果的なのか、そしてその副作用は許容できるものなのか、患者さんの協力を得て大規模な臨床試験が行われています。その結果、現在の時点で一番効果的な薬の組み合わせと投与法が「標準治療」となります。
こうした抗がん剤の組み合わせは、抗がん剤の英語の頭文字をとって、AC(Aはアドリアマイシン、Cはシクロフォスファミド)とか、TC、CEFといった呼び方をされます。「(○ページ参照)。
乳がんの領域ではアドリアマイシン系の抗がん剤と、タキサン系の抗がん剤が骨格となっていくつかの標準的な治療法が確立されています。
抗がん剤治療の進め方
《休薬期間をおいて治療》
抗がん剤は複数の薬を組み合わせて使いますが、もう一つ大切なポイントは、休薬期間をおいて治療をくり返すということです。
1週間に1回、あるいは3週間に1回投与し、その間は休んでこのサイクルを何回かくり返します。
抗がん剤すると、がん細胞も障害されますが、正常細胞もダメージを受けます。ここで休薬期間をおくと、正常細胞は回復して元気になりますが、がん細胞は回復能力が欠けているため、十分回復しません。そこで、1~3週間休んで正常細胞が元気になったころに、また抗がん剤治療をくり返してがん細胞をたたくわけです。
抗がん剤の種類によって、投与のしかたは様々ですが、1回の治療を1クールとか1サイクルというふうにいいます。6サイクルといえば、休薬期間をおきながら6回抗がん剤治療をくり返すという意味です。
《術後治療でよく使われる抗がん剤》
では、抗がん剤にはどのような種類があり、どのような使われ方をするのでしょうか。
抗がん剤には、点滴などで体内に入れる注射薬と飲み薬があります。乳がんの術後補助療法では、ACやTCという組み合わせによる併用法、あるいはAC4サイクルに引き続き、タキサン系の4サイクル(AC→T療法)というような連続投与法が、よく行われています(表参照)。
JNCCN2011年3月号より
アメリカでHer2陰性の患者さんに用いられている抗がん剤治療法の頻度を図にしたものです。TC療法とAC→T療法が治療法を2分しており、その他をTAC療法、AC療法、CMFが占めています。
アンスラサイクリン系
乳がん治療に古くから使われている抗がん剤で、直接遺伝子を破壊してがん細胞を殺傷します。アドリアマイシン、エピルビシンなどの薬があり、アドリアマイシンを含む併用療法には、ACやFAC、エピルビシンを含む併用療法には、EC、FECといった治療法があります。
タキサン系
細胞の分裂過程を阻害する薬で、パクリタキセルとドセタキセルがあります。これらの薬は単独で使ったり、ほかの薬と併用して用います。
アルキル化薬
遺伝子に作用する薬で、シクロフォスファミドはアンスラサイクリン系の薬などと組み合わせて使われます。
その他
細胞の分裂過程を阻害するビノレルビン、遺伝子合成を抑える5?FU(フルオロウラシル)やメトトレキサートなどがあります。
《期待される再発抑制効果》
抗がん剤を投与すると少なくとも多くの患者さんに一時的な効果を認めるため、なるべく多くの患者さんに行われた時期もありました。しかし現在では抗がん剤を行うことによる生存率の改善効果は限られた患者さんに大きく、一方あまり効果がない患者さんも分かってきたため、副作用とのバランスを考え、効果が期待できる患者さんに対象が絞られるようになってきました。
やや専門的な話で恐縮ですが、抗がん剤の効果は次のようにして考えられています。①抗がん剤が効くタイプかどうか? これにより相対的な再発抑制効果(relative risk reduction)を推計します。②抗がん剤を行わなかった場合、どの程度の再発が予測されるか?これをベースラインリスク(baseline risk)と呼びます。①と②を掛け合わせたものが、実質的な再発抑制効果(absolute risk reduction)となります。再発の可能性が40%ある患者さんに、再発抑制効果が30%ある治療を行うと0.4×0.3=0.12となり12%の人が救われるという推計を行います。この数字が大きいほど、副作用を覚悟で、抗がん剤を行った方がよいということになりますし、この数字が小さければ、治療の意味があまりないということになります。
再発抑制効果が高いということは良い治療といえるし、たとえ再発抑制効果が大きくても、あまり再発しない患者さんに治療しても、成果が上がらないことがおわかりいただけると思います。
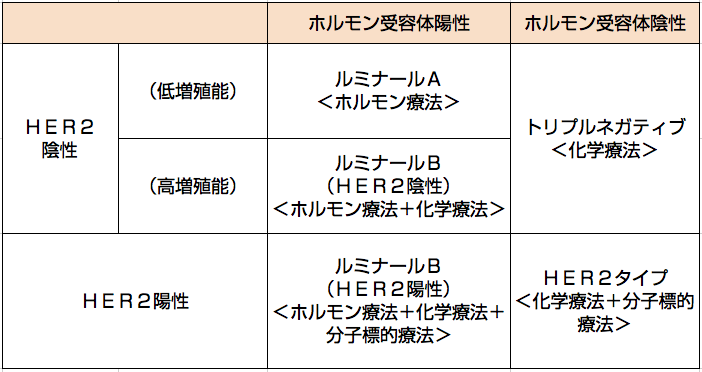
乳がんのタイプ別の治療法
コラム 大切な初期治療
がんが発見されて最初に行う治療を「初期治療」といいます。再発や転移によって、2回、3回と治療を繰り返す場合の治療と区別するためにこのような言い方をします。
抗がん剤治療でも、初回の治療が大切です。薬物治療がうまくいかず、臓器転移をおこした場合は、その後の治療によって、一時的な症状の改善はみられても、治癒の可能性が極めて少なくなるからです。
全身に転移したがんの量(腫瘍量)が少ない場合は、薬物療法による完治の期待がありますが、レントゲンなどで診断できるほどの臓器転移が成立した場合は、完治は困難になります。したがって乳がんの薬物療法は先手必勝、緒戦の勝利が絶対条件になるのです。
ただ抗がん剤はそれなりの副作用があるため、そもそも効かない人には必要ないし、抗がん剤をやらなくても再発しない人にも必要ないということが言えます。抗がん剤の効果が期待でき、なおかつ再発のリスクがある人には、最適なスケジュールと量で妥協なくやり切るというメリハリが重要なのです。
